A hérnia discal lombar é uma manifestação comum da doença degenerativa discal tem seu pico de incidência entre a 3 e 4 décadas de vida, a maioria delas ocorre entre L4 e L5, seguidas por L5 S1. Os principais sintomas são a lombalgia, a lombociatalgia, a ciática isolada e a síndrome da cauda equina e em alguns indivíduos pode ocorrer de maneira assintomática.

Inicialmente são percebidos episódios de dor lombar isolada, anteriormente ao aparecimento da dor irradiada para um ou ambos os membros inferiores que o paciente geralmente relaciona a um evento traumático como carregar peso, ou um movimento brusco.
O acúmulo de alterações degenerativas crônicas, associado a cargas axiais, rotacionais ou em flexão, induzem a um estresse biomecânico responsável pela ruptura e extravasamento do conteúdo discal. A dor geralmente aumenta após atividade física ou após algum tempo sentado e alivia em decúbito lateral na posição de semi- Fowler, a exacerbação também pode ocorre após alongar-se, tossir ou espirrar. Fraqueza e parestesia também podem ser observados, geralmente são transitórias e respeitam um trajeto determinado pelo dermátomo e miótomo correspondentes a raiz comprimida pela herniação.
A herniação ocorre pelo extravasamento do conteúdo do núcleo pulposo por uma fissura do ânulo fibroso, podendo resultar ou não em compressão neurológica, que se manifesta de acordo com o local de ocorrência. A maioria das hérnias de disco ocorrem na região superior da parte pósterolateral do disco.
Anatomia
A medula espinal termina no cone medular na região de L1, dando origem as raízes da cauda equina que contém os nervos lombares e sacrais embebidos pelo líquor que se ramificam em na região do corpo vertebral de uma vértebra superior e emergem pelo forâmen abaixo do corpo vertebral correspondente.
A raiz nervosa acometida depende, portanto da localização da hérnia discal sendo classificadas em: Central, delimitados entre as bordas laterais da cauda equina, do Recesso Lateral entre a borda lateral da cauda equina e o pedículo, geralmente comprimem a raiz nervosa transeunte que sairá no forâmen de um nível caudal ao disco correspondente e do Espaço Foraminal. As hérnias intraforaminais ocorrem entre as bordas mediais e laterais do pedículo e comprimem a raiz correspondente ao nível do disco.
Classificações:
Quanto a localização: Central, Recesso Lateral, Foraminal e Extra foraminal.
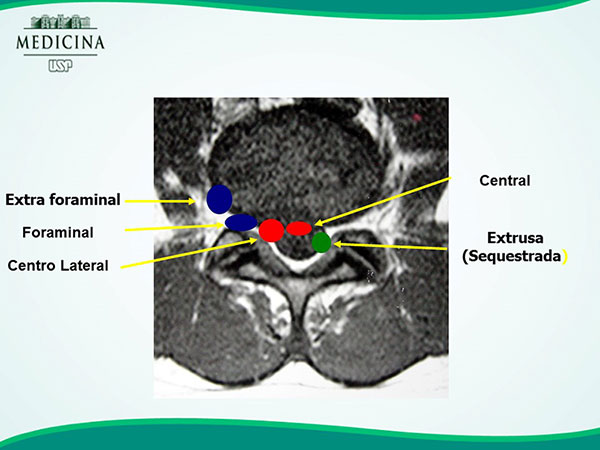
Localização da Hérnia Discal. (Acervo IOTHCFMUSP)
Quanto a morfologia:
- Disco Degenerado geralmente fruto da desidratação discal
- Hérnias Protusas: abaulamento no disco intervertebral sem a ruptura completa do ânulo fibroso
- Hérnias Extrusas: quando o conteúdo discal extravasa pelo ânulo fibroso para o interior do canal vertebral, porem mantem contato com o núcleo pulposo do espaço intervertebral.
- Hérnias Sequestradas: O fragmento herniário extravasa através a ruptura do ânulo fibroso formando um fragmento livre sem contato com o núcleo pulposo remanescente.

Figura 6. Classificação das Hérnias de disco. (Ilustração Dr. Ivan da Rocha)
Quanto ao tempo de evolução:
Aguda com tempo de evolução menor que 3 meses e crônicas, com sintomas que evoluem por mais de 3 meses. Existem diversas controvérsias quanto ao tempo mínimo para determinar que uma hérnia é aguda.
Quadro clínico
Dor é a principal queixa, que pode ser referida na região lombar, na forma de lombalgia ou dor ciática, irradiada para um dos membros inferiores ou ambos. Geralmente estes sintomas se apresentam juntos, mas podem também apresentar-se de maneira isolada. O trajeto da dor ciática depende da localização da hérnia e qual estrutura nervosa que está sendo comprimida, por exemplo a ciática clássica é aquela que segue o dermátomo correspondente a raiz comprimida desde a região lombar até o pé. Por exemplo uma ciática de S1 estende-se da região glútea, pela região posterior da coxa, panturrilha e parte lateral da planta do pé, enquanto a ciática de L5 corresponde a face lateral da coxa perna e dorso do pé. As raízes mais altas não produzem dores que se estendem até os pés, nesses casos o diagnóstico diferencial é com as doenças do quadril.
As dores podem ser caracterizadas como pontada, queimação, câimbras ou disestesia e é exacerbada por tossir, espirrar, permanecer sentado ou carregar peso.
A síndrome da cauda equina é a manifestação mais grave de um quadro de hérnia de disco sendo considerado uma urgência cirúrgica, geralmente ela ocorre por uma compressão aguda das raízes nervosas da cauda equina por uma hérnia de disco volumosa, cursa com dor lombar de forte intensidade, ciática bilateral, anestesia em sela (região interna da coxa períneo e perianal), fraqueza motora nos níveis abaixo da compressão, além de disfunção dos esfíncteres: retenção ou incontinência fecal e urinária.
Exame Físico
A marcha deve ser examinada, o paciente pode apresentar-se com claudicação com escoliose antálgica, marcha de trendelemburg devido compressão grave da raiz de L5 que pode gerar fraqueza abdutora, marcha com pé caído, devido paresia extensora do pé por compressão das raízes L4 e L5, marcha de base alargada que pode significar compressão mais superior. O paciente pode andar com o tronco curvado para frente e a mão nas costas.
O exame físico neurológico completo deve ser executado, examinando força, reflexo e sensibilidade, para cada raiz a ser pesquisada e comparado sempre com o membro contralateral.
A força motora é graduada de 0 a 5:
- 0 - Ausência de contração muscular;
- 1 - Contração visível, movimentação ausente;
- 2 - Capaz de mover mas não vence a força da gravidade;
- 3 - Vence a força da gravidade porém incapaz de vencer resistência;
- 4 - Vence a resistência porém abaixo do normal;
- 5 - Força normal;
A sensibilidade pode ser testada usando um objeto de toque suave como pincel ou algodão e um objeto pontiagudo.
Os reflexos são testados com martelo de reflexos apenas nos níveis que apresentam reflexos correspondentes.
Os níveis lombares podem ser testados de L2 a s1:

Testes específicos
Teste da elevação do membro inferior em extensão é um teste provocativo, realizado com paciente em decúbito dorsal, no qual o examinador eleva o membro inferior segurando pelo calcanhar com o joelho estendido. O teste é considerado positivo se a dor ciática for reproduzida entre 35 e 70 graus de elevação. Esse teste é útil para detectar compressões das raízes de L4, L5 e S1, sua positividade é indicativa de compressão radicular em 90% dos casos. O teste deve ser realizado bilateralmente, se a elevação do membro contralateral, reproduzir a dor no membro inferior ipsilateral é sinal patognomônico de hérnia discal, provavelmente localizado na axila da raiz nervosa.
Exames de Imagem
O exame de escolha para detecção de hérnia de disco é a ressonância magnética, através dele pode se identificar a localização da hérnia e as estruturas que estão sendo comprimidas. Além de tornar possível a detecção de protusões, extrusões e sequestro.
Tratamento
Os objetivos do tratamento devem ser o alívio da dor, a recuperação e preservação neurológica e retorno funcional.
A maioria dos pacientes apresentam melhora com o tratamento não operatório, baseado em fisioterapia, medicação e outras modalidades, a maioria dos discos degeneram de maneira a regredirem de tamanho independente do tratamento instituído. Em cerca de 5 a 10% dos pacientes os sintomas irão reaparecer. Alguns pacientes apresentam características favoráveis ao tratamento conservador: jovens, hérnia sequestrada, sem déficit neurológico, ou com hérnias pequenas, discos pouco degenerados e ciática leve a moderada.
O repouso prolongado deve ser desencorajado, não devendo exceder 5 dias. A fisioterapia com exercícios e reabilitação devem ser iniciadas precocemente, tão cedo a dor permitir.
Fisioterapia
A fisioterapia deve não só promover analgesia local como promover o fortalecimento e alongamento da musculatura envolvida na estabilização da coluna lombar associado a métodos de correção e estabilização postural.
A maioria dos programas de fisioterapia oferece métodos analgésicos, como a eletroestimulação transcutânea, calor profundo, terapias manuais associado ao fortalecimento dos músculos paravertebrais e abdominais e alongamento da musculatura glútea e isquiotibial.
Não existe evidencia consistente que comprove os benefícios da quiropraxia, alguns estudos demonstram alivio da dor lombar e ciática moderada, porém não são capazes de alterar a anatomia da hérnia, reduzi-las ou alterar a história natural da doença.
Tratamento farmacológico
Anti-inflamatórios hormonais e não hormonais, são frequentemente utilizados no alívio dos sintomas causados pelas hérnias de disco, devido aos efeitos locais e sistêmicos. Para ambos os tipos, os efeitos colaterais devem ser considerados. Pacientes com história de sangramentos intestinais podem apresentar problemas com anti-inflamatórios comuns, diabéticos podem apresentar quadros hiperglicêmicos com administração indevida de corticoides. Inibidores da ciclooxygenase 2, estão associados a eventos cardiovasculares.
Analgésicos opióides também são úteis no controle álgico agudo. Temos como opções seguras a oxycodona, codeína e o tramadol. Efeitos adversos como tolerância, náusea e confusão mentais podem ocorrer sobretudo em idosos, a dependência química deve também ser uma preocupação.
Anticonvulsivantes como a pregabalina e a gabapentina são utilizados por agir sobretudo na dor neuropática.
Antidepressivos como a amitriptilina, também mostraram –se efetivos no tratamento da dor.
Tratamento cirúrgico
A excisão cirúrgica da hérnia de disco foi publicada em 1932 por Mixter e Barr, desde então é a cirurgia padrão ouro para o tratamento da hérnia de disco lombar. O objetivo principal da cirurgia é descomprimir estruturas neurais, para isso deve haver uma forte correlação entre a clínica e as imagens radiológicas do paciente.
As indicações absolutas são a síndrome de cauda equina e a síndrome de compressão medular agudas, nesses casos a cirurgia deve ser precoce. Nos casos de déficit neurológico radicular agudo com força menor que 3 e dor gravemente incapacitante resistente a medicações. As indicações relativas são radiculopatia persistente ao tratamento conservador por mais de 6 semanas ou hérnia presente em pacientes com canal estreito adquirido ou congênito.
Apesar da técnica de 1932 apresentar excelentes resultados, um grande esforço e dinheiro tem sido empregado no desenvolvimento de soluções alternativas e menos invasivas como a quimionucleólise com quimopapaína, colagenase, gel de etanol, a termonucleólise por laser ou radiofrequência, hidrodiscectomia percutânea ou (Spinejet® ), discectomia endoscópica. Inicialmente todas apareceram como técnicas promissoras nos primeiros estudos e algumas foram até abandonadas por se mostrarem inferiores ou por apresentarem complicações em demasia. Apesar de tantas técnicas criadas, ainda nenhuma se provou superior a excisão cirúrgica tradicional ou microdiscectomia que numa pulação ideal pode apresentar uma taxa de sucesso de até 90%.
Microdiscectomia
A microdiscectomia trata-se da cirurgia de hemilaminotomia padrão que com o auxílio de aumento do microscópio ou lupa e iluminação individual permitem utilizar uma menor incisão.
A cirurgia consiste basicamente em um acesso mediano de 3 a 5 cm, com dissecção subperiosteal unilateral sobre o nível do disco herniado. É de extrema importância a confirmação radiológica do nível correto no intraoperatório, utilizando-se de raio x ou fluoroscopia, pois uma das complicações mais frequentes é a cirurgia no nível errado. Após identificar a lâmina óssea do nível correto, uma pinça de Kerrinson permite que o osso da lamina e a margem da faceta articular seja removida sobre o ligamento amarelo. Com dissectores de Penfield e Kerrinson o ligamento amarelo deve ser removido até que se permita localizar o saco dural e a raiz nervosa transeunte, após delicada hemostasia, com bisturi bipolar, afasta-se o saco dural e a raiz transeunte delicadamente com um afastador de raiz em “L”, identifica-se o disco herniado ou a extrusão no interior do canal vertebral. Neste momento pode-se retirar apenas o fragmento herniado e fragmentos soltos do disco ou a remoção total do disco, trabalhos randomizados mostram-se ligeiramente a favor da sequestrectomia ao invés da discectomia total. A irrigação vigorosa do espaço discal ajuda a liberar os fragmentos soltos, depois disso é realizado um fechamento por planos.
As principais complicações são: infecção de sítio cirúrgico, fístula liquórica, lesão neurológica, lesões vasculares e intestinais, recidiva da hérnia e cirurgia de nível errado, fibrose epidural.
Discectomia endoscópica
A primeira publicação sobre cirurgia percutânea endoscópica para hérnia de disco lombar é de 1988 de Kambin, inicialmente a cirurgia era feita pela linha média ou pósterolateral de maneira interlaminar. O desenvolvimento da técnica pelo próprio Kambin e por Yeung, permitiram a criação de novas óticas e o surgimento de uma abordagem única transforaminal uniportal, na qual é possível descomprimir a raiz nervosa por foraminotomia, osteofitectomia e sequestrectomia. Kambin et al. publicou resultados favoráveis em 87% dos casos, semelhante à técnica tradicional. Ruetten e tal. publicou resultados favoráveis em 81% dos 463 pacientes operados pela técnica endoscópica transforaminal (17,18). Nos últimos anos a técnica vem ganhando espaço devido algumas vantagens: menor tempo de internação, hospital dia, menor trauma cirúrgico, boa recuperação funcional, realizado com paciente acordado sob sedação. Smith et al publicou uma revisão sistemática comparando as abordagens: Discectomia aberta, microdiscectomia, e microdiscectomia endoscópica. A microdiscectomia endoscópica apresentou não inferioridade em comparação a técnica aberta, o número de complicações graves intraoperatórias foram maior na microdiscectomia endoscópica, porém na mão de cirurgiões experientes se mostrou segura e eficaz equivalente a técnica aberta (19). As desvantagens da microdiscectomia endoscópica são: custo elevado, curva longa de aprendizado necessidade da colaboração do paciente pois esta deve ficar consciente durante o procedimento.


